Klinische Behandlung des Nävus Ota
Klinische Behandlung des Nävus Ota
Der Nävus von Ota ist auch als braungrüner Nävus am Gaumen und Melanozytose in der Dermis des Auges bekannt. Er wurde erstmals 1938 von Dr. Ohta beschrieben, daher der Name „Nävus von Ota“. Der Nävus von Ota ist eine graublaue fleckige Läsion, die die Sklera und das ipsilaterale Gesicht entlang der Augen- und Oberkieferäste des Trigeminusnervs betrifft. Er tritt häufiger bei Menschen mit dunkler Hautfarbe auf, wie etwa bei Orientalen und Schwarzen. Häufiger bei Frauen. Das Erkrankungsalter hat zwei Spitzenperioden im Säuglingsalter und in der Jugend, wobei die Inzidenzrate innerhalb eines Jahres 61,35 % beträgt.
1. Ursachen und Pathogenese
Der Nävus von Ota kann genetisch bedingt sein. Es handelt sich um eine autosomal-dominante Vererbung. Dies bedeutet, dass während der Embryonalentwicklung Melanozyten, wenn sie von der Neuralleiste zur Epidermis wandern, aus irgendeinem Grund nicht durch die Verbindung zwischen Epidermis und Dermis gelangen und in der Dermis verbleiben. Einige Studien gehen davon aus, dass es sich möglicherweise nicht um Reste von Melanozyten handelt, sondern um ein Hamartom oder eine nävusähnliche Läsion, die dem blauen Nävus ähnelt.
2. Klinische Manifestationen
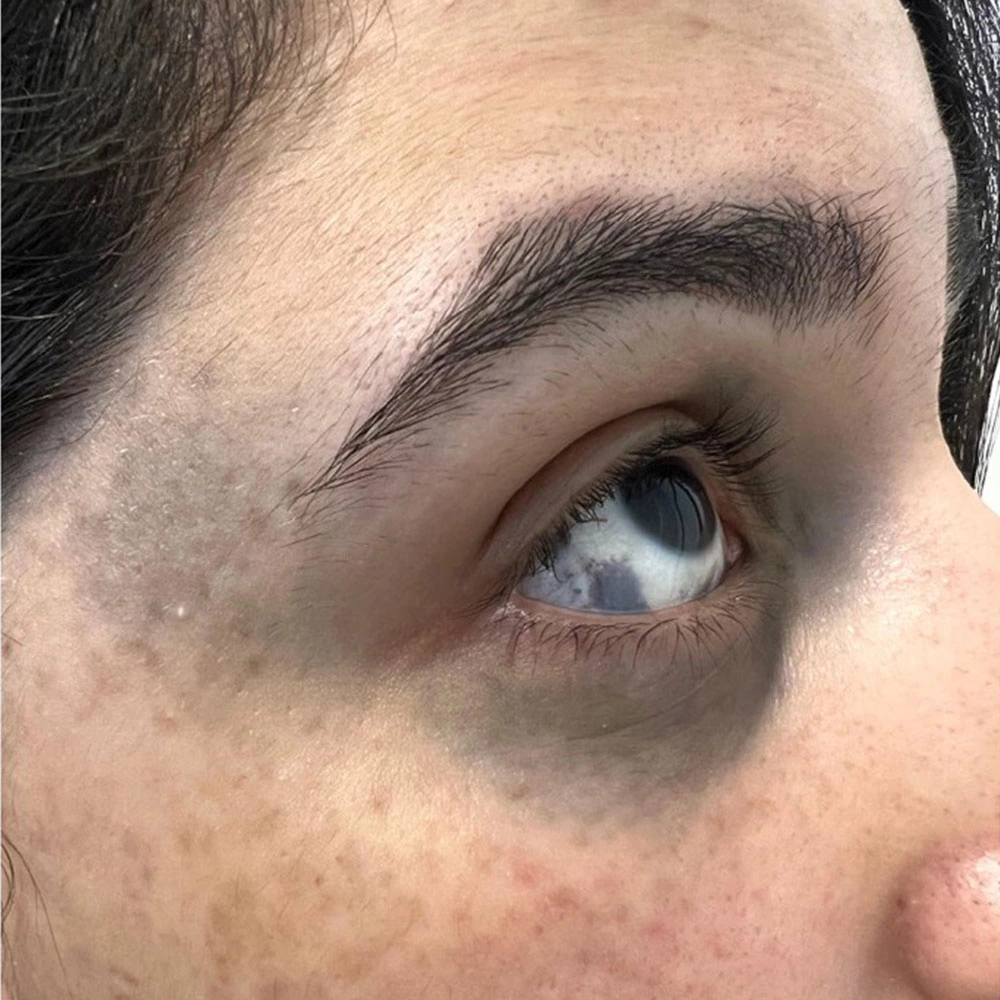
 Ota-Nävus tritt meist auf einer Gesichtshälfte auf, bei 5 bis 10 % der Patienten sind beide Gesichtshälften betroffen. Die Schädigung verteilt sich üblicherweise auf die Teile, die vom ersten und zweiten Ast des Nervus trigeminus innerviert werden, d. h. auf die oberen und unteren Augenlider, die Periorbitalregion, den Jochbeinbereich, die Schläfenregion, Stirn und Nase. Etwa zwei Drittel der Patienten weisen eine Blaufärbung der ipsilateralen Sklera auf, bei einigen Patienten können auch Gaumen und Wangenschleimhaut betroffen sein. Die Hautläsionen sind meist fleckig, mit gelegentlichen Knötchen, und können braun, blaugrau, blau, schwarz oder in anderen Farben auftreten. Die Flecken sind ungleichmäßig gefärbt, punkt- oder netzförmig, und die Grenzen sind unklar. Im Allgemeinen ist die braune Pigmentierung meist netz- oder landkartenförmig, während die blaue Pigmentierung diffuser ist und die Farbe der Flecken mit dem Alter oft dunkler wird.
Ota-Nävus tritt meist auf einer Gesichtshälfte auf, bei 5 bis 10 % der Patienten sind beide Gesichtshälften betroffen. Die Schädigung verteilt sich üblicherweise auf die Teile, die vom ersten und zweiten Ast des Nervus trigeminus innerviert werden, d. h. auf die oberen und unteren Augenlider, die Periorbitalregion, den Jochbeinbereich, die Schläfenregion, Stirn und Nase. Etwa zwei Drittel der Patienten weisen eine Blaufärbung der ipsilateralen Sklera auf, bei einigen Patienten können auch Gaumen und Wangenschleimhaut betroffen sein. Die Hautläsionen sind meist fleckig, mit gelegentlichen Knötchen, und können braun, blaugrau, blau, schwarz oder in anderen Farben auftreten. Die Flecken sind ungleichmäßig gefärbt, punkt- oder netzförmig, und die Grenzen sind unklar. Im Allgemeinen ist die braune Pigmentierung meist netz- oder landkartenförmig, während die blaue Pigmentierung diffuser ist und die Farbe der Flecken mit dem Alter oft dunkler wird.
50 % der Pigmentflecken sind angeboren, der Rest tritt nach dem 10. Lebensjahr auf, gelegentlich auch später oder während der Schwangerschaft. Bei einigen Patienten können Ito-Nävus, hartnäckige Mongolische Flecken oder Feuermale auftreten. Ota-Nävus wird selten bösartig.
3. Pathologische Merkmale
Melanozyten befinden sich im Allgemeinen in der mittleren Schicht der Dermis und können die obere Dermis oder das Unterhautgewebe betreffen. Die Anzahl der Melanozyten ist größer, mehr an der Wölbung der Läsion, und der Zellkörper ist länglich, spindelförmig und zwischen den dermalen Kollagenfasern verstreut. Melanophagen können in einigen Läsionen gesehen werden. Wenn die Läsionen die Augen betreffen, kann eine Melanozyteninfiltration zusätzlich zum Hautgewebe auch in anderen Geweben, einschließlich des tiefen Periosts, gesehen werden.
4. Diagnose und Differentialdiagnose
Die Diagnose kann anhand der Farbe, Verteilung und Augenbeteiligung des Pigments gestellt werden. Es muss von mongolischen Flecken und blauen Nävus unterschieden werden.
(1) Mongolische Flecken sind bei der Geburt vorhanden und können auf natürliche Weise verschwinden. Sie beeinträchtigen nicht die Augen und Schleimhäute. Schwarz im Gewebe und in der Dermis
Die Anzahl der Zellen ist geringer und die Lage tiefer.
(2) Ein blauer Nävus ist eine blauschwarze Papel oder ein kleiner Knoten, der häufig auf dem Handrücken, den Füßen, im Gesicht und am Gesäß auftritt. Das Gewebe enthält Melanin.
Zellen verklumpen.
5. Behandlung
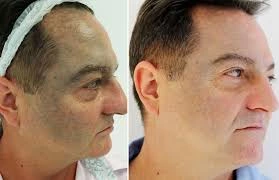
Pigmentstörungen beim Nävus Ota bleiben das ganze Leben bestehen und die Pigmentierung nimmt mit dem Alter zu, insbesondere nach der Pubertät. Beim Nävus Ota handelt es sich um eine Hypermelanose der Dermis. Daher ist es bei herkömmlichen chemischen Peelings, Hauttransplantationen, Einfrieren, kontinuierlicher Laserbehandlung und anderen Behandlungsmethoden, die die Epidermis bis zur Dermis schädigen, nicht nur schwierig, die Melanozyten in der Dermis vollständig zu entfernen, sondern sie verursachen auch epidermale Hautschäden und irreversible Schäden am umgebenden normalen Gewebe, wie Narben, anhaltende Pigmentstörungen und andere Nebenwirkungen. Heutzutage kann die Anwendung eines modulierten Lasers den Nävus Ota nicht nur vollständig heilen, sondern auch kein Trauma des epidermalen Gewebes verursachen.
Der O-Switch-Laser kann die Epidermis effektiv durchdringen und die Pigmentgruppen tief in der Dermis erreichen. Durch die Sprengwirkung des Lasers dehnt sich das Melanin sofort aus und bricht auf, um nach der Absorption des hochenergetischen Lasers winzige Fragmente zu bilden. Bei der anschließenden Entzündungsreaktion werden die Pigmentpartikel von Makrophagen aufgenommen und durch saure Hydrolase abgebaut oder über das Lymphsystem metabolisiert.
Die Pulszeit des Nullpunktlasers ist kürzer als die thermische Relaxationszeit der Haut, und es tritt keine thermische Dispersion auf. Die vom Laser erzeugte Wärme hat keine Zeit, auf das umgebende normale Gewebe und die Epidermis übertragen zu werden. Während die Pigmentpartikel entfernt werden, bleiben die normale Gewebestruktur und das Zellgerüst intakt und intakt. Es repariert schnell, sodass auch nach mehreren Behandlungen keine Narben entstehen und gute therapeutische Wirkungen erzielt werden können.
(1) Gütegeschalteter Rubinlaser
Die Wellenlänge beträgt 694 nm, die Pulsbreite 20–40 ns und die Spitzenleistung über 10 mW. Es hat eine gute Melaninabsorption und eine starke Durchdringungskraft und kann zur Behandlung verschiedener endogener oder exogener Pigmentkrankheiten verwendet werden. Darüber hinaus ist die Absorption von Hämoglobin bei dieser Wellenlänge erheblich reduziert, wodurch sich eine Vertiefung bildet, sodass das Risiko einer Purpura oder Blutung relativ geringer ist als bei anderen Lasern. Es wird jedoch auch erheblich von epidermalem Melanin absorbiert, wodurch das Risiko einer Hypopigmentierung bei dunklerer Haut steigt. Es wurde früher bei der Q-Switch-Laserbehandlung für Ota-Nävus verwendet. Schritte der Laserbehandlung:
1. Vorsichtsmaßnahmen vor der Operation
(1) Es wird empfohlen, innerhalb einer Woche vor der Operation keine Make-up-Grundlage aufzutragen.
(2) Achten Sie vor der Behandlung auf Sonnenschutz, um das Auftreten von Sonnenflecken zu verhindern. Wenn bereits Sonnenflecken aufgetreten sind, müssen Sie zuerst die Sonnenflecken behandeln und warten, bis sie abklingen, bevor Sie eine Laserbehandlung durchführen.
(3) Wenn die Gesichtshaut selbst entzündet ist, sollte zunächst eine Behandlung zur Eindämmung der Gesichtsentzündung erfolgen.
2. Präoperative Reinigung Vor der Gesichtsbehandlung muss die Haut zuerst gereinigt werden. Der Behandlungsbereich wird üblicherweise zur Desinfektion der Haut mit Chlormethionin verwendet, und die Behandlung kann durchgeführt werden, nachdem die Haut trocken ist. Verwenden Sie kein Jodophor zur Desinfektion der Haut, da es zu reizender Dermatitis führen kann, nach äußerlicher Anwendung schwer zu reinigen ist und die Laserabsorption beeinträchtigen kann.
3. Bei einer Lokalanästhesie/Vollnarkose ist keine Anästhesie erforderlich, wenn die Hautläsionen klein sind und die Schmerzen erträglich sind. Vor der Laserbehandlung kann auch etwa 60 Minuten lang eine zusammengesetzte Lidocainsalbe auf die Behandlungsstelle aufgetragen werden, wodurch die Schmerzen um etwa 50 % gelindert werden können. Wenn die Hautläsionen groß oder schmerzempfindlich sind oder der Patient jung ist und während der Behandlung möglicherweise nicht kooperiert, kann eine Behandlung unter Narkose in Betracht gezogen werden. Bei kleinflächigen Hautläsionen bei Kindern oder Erwachsenen kann eine lokale Infiltrationsanästhesie oder Blockanästhesie angewendet werden, bei großflächigen Hautläsionen bei Kindern kann eine Vollnarkose angewendet werden.
Bei einem großflächigen Nävus Ota auf einer Seite des Gesichts kann die folgende Nervenblockade angewendet werden:
① Nervus infraorbitalis;
② Jochbeinnerv;
③ Nervus supratrochlearis;
④ Nervus supraorbitalis. Für die Bereiche der mittleren seitlichen Wangen und des oberen Augenlids wird eine Infiltrationsanästhesie empfohlen. Bei der Laserbestrahlung um die Augenlider herum muss nach der Instillation des Lokalanästhetikums in das Auge ein metallischer Hornhautschutzschild getragen werden, um eine Laserschädigung der Hornhaut zu verhindern. Bei der lokalen Infiltrationsanästhesie verwenden Sie eine 27-Gauge-Nadel und injizieren Sie 1 % Lidocain mit Epinephrin so langsam wie möglich. Jeder Injektionspunkt sollte an der Stelle liegen, an der die vorherige Injektion der Infiltrationsanästhesie gewirkt hat, um Schmerzen zu lindern. 4. Zum Schutz der Augen sollte der Bediener eine spezielle Schutzbrille tragen. Achten Sie bei der Lokalanästhesie um die Augen herum darauf, die Nadel nicht zu tief einzuführen und den Augapfel zu verletzen. Der Patient kann vor der Anästhesie zunächst einen Hornhautschutzschild oder eine Hornhautschutzplatte tragen
Injektion. 5. Intraoperative Behandlungsreaktion: Der Durchmesser des behandelten Punktes beträgt 3 bis 7 nm und die Referenzenergiedichte beträgt 4 bis 8 J/cm². Es ist besser, die Haut an der bestrahlten Stelle sofort aufzuhellen. Leichte Ödeme und Stauungen können auftreten, nachdem die Haut grau geworden ist, aber das ist nicht notwendig. Es sollten sich Blasen bilden. Es ist besser, die Energiedichte dunklerer Teile um 0,5 bis 1 J/cm² zu senken. Der Laser wird bis zu dem Punkt bestrahlt, an dem die Haut gerade weiß ist, und es gibt ein kurzes Zeitintervall zwischen dem nächsten Emissionspunkt. Der Laser wird einen Punkt nach dem anderen bestrahlt, und es sollte eine Überlappung von 20 % bis 40 % zwischen den Punkten geben. Normalerweise mehr als 5 Mal.
6. Postoperative Behandlung des Operationsbereichs. Nach der Behandlung wird die Haut deutlich anschwellen. Wenden Sie sofort 20 Minuten lang Eis an und verwenden Sie dann Vaseline-Salbe und Antihaft-Gaze zur äußeren Anwendung, um 7 bis 10 Tage lang eine lokale feuchte Umgebung aufrechtzuerhalten. Nach der Laserbehandlung können im Operationsbereich folgende Reaktionen auftreten:
(1) Blasen: Sie treten vor allem bei dunkleren Hautläsionen oder bei hoher Behandlungsdosis auf. Sobald Blasen auftreten, sollten Sie Infektionen aktiv vorbeugen und länger als 1 bis 2 Wochen warten, bis sie austrocknen.
(2) Hypopigmentierung: Sie tritt häufiger nach einer Rubinlaserbehandlung auf. Sie ist größtenteils vorübergehend und verschwindet im Wesentlichen nach etwa 6 Monaten.
17. Vorsichtsmaßnahmen nach der Operation
(1) Die neue Haut nach der Laserbehandlung von Hautläsionen und Krusten ist empfindlich. Daher sollten Sie beim Waschen des Gesichts und beim Schminken sanfte und reibungsfreie Stimulationsmethoden verwenden.
(2) In der Zeit zwischen zwei Behandlungen müssen Sie Sonnenschutzmittel verwenden, um Sonneneinstrahlung zu vermeiden.
(3) Entzündliche Pigmentierung hält nach der Laserbehandlung länger an und dauert im Allgemeinen 3 bis 4 Monate, bevor sie abklingt. Die nächste Behandlung muss warten, bis die Pigmentierung nach dem letzten Laser abgeklungen ist. Wenn eine erneute Behandlung durchgeführt wird, während die Pigmentierung noch nicht abgeklungen ist, wird der Laser vom Melanin in der Epidermis absorbiert und erreicht die Dermis nicht, was den Behandlungseffekt beeinträchtigt und die Pigmentierungszeit verlängert.
(4) Patienten, die einmal eine Q-Switch-Laserbehandlung erhalten, können nur einige dermale Melanozyten zerstören. Daher ändert sich das Pigment in den meisten Fällen nach der ersten Behandlung nicht signifikant. Nach 2 bis 3 Behandlungen beginnt das Pigment in den meisten Fällen aufzuhellen und der Effekt ist offensichtlich. Dies ist nach 3 Behandlungen häufiger der Fall und der Behandlungseffekt wird mit zunehmender Anzahl der Behandlungen deutlicher. Der Behandlungszyklus beträgt normalerweise 5 bis 6 Monate. Wenn das Intervall zu kurz ist, wird der Behandlungseffekt beeinträchtigt. Da die Melaninpartikel, die nach der Behandlung in den Hautläsionen zerkleinert werden, nicht sofort entfernt werden können, dauert es eine Weile, bis sie vom Abwehrsystem des Körpers verstoffwechselt werden.
(2) Alexandrit-Q755-Laser
Wellenlänge 755 nm, Pulsbreite 50–100 ns. Der Lichtfleck für die Behandlung beträgt 2–6 mm und die Referenzenergiedichte beträgt 6–10 J/cm². Die Behandlung ist auch geeignet, wenn der Behandlungsbereich grau und weiß wird. Nach einigen Minuten sickert eine kleine Menge Blut heraus und wird dunkelrot. Im Allgemeinen tritt keine fleckenartige Blutung auf. Diese Wellenlänge hat eine bessere Absorptionswirkung auf braunes Pigment. Daher kann der Q755-Laser zur Behandlung von Ota-Nävus mit hellen, bräunlichen Läsionen und oberflächlichen Läsionen verwendet werden. Er eignet sich besser zur Behandlung von Ota-Nävus bei Säuglingen, Kindern, um die Augen herum und bei Personen mit empfindlicher Haut. (Vorbehandlungsvorgänge und Nachbehandlung werden mit dem Q694-nm-Laser koordiniert.)
(3) Güteschalter Nd:YAG-Laser Im
Die Wellenlänge beträgt 1064 nm, die Impulsbreite 4–10 ns, der Lichtfleck 2–6 mm und die Energiedichte 5–9 J/em. Dieser Laser zeichnet sich durch längere Wellenlänge, kurze Impulsbreite und tiefe Penetration aus. Braunes Pigment absorbiert Laser mit einer Wellenlänge von 1064 nm schlecht, während Melanin gut absorbiert. Daher ist er die beste Wahl für Hautläsionen mit dunkelblauem oder blauschwarzem Ota-Nävus. Der Q-switched Nd:YAG1064m-Laser funktioniert am besten. Unmittelbar nach der Behandlung werden die Hautläsionen weiß, und dann sickern große nadelartige Blutflecken heraus, die Blutschorf bilden, der die Wundoberfläche bedeckt. Der Krusten fällt ab und heilt nach 7 bis 10 Tagen oder länger. Bei einigen Patienten kann es 2 bis 3 Wochen dauern, bis die Haut abfällt. In Bereichen mit relativ dünnem und empfindlichem Hautgewebe und reichhaltigen Blutgefäßen, wie etwa an den Augenlidern und Schläfenregionen, können violette Läsionen auftreten. Diese klingen normalerweise nach etwa einer Woche ab und erfordern keine besondere Behandlung. Die Vorbehandlung und die Nachbehandlung werden mit dem Q694nm-Laser koordiniert.
1. Prognose: Zur klinischen Behandlung des Ohta-Nävus wird ein Q-Switch-Laser eingesetzt. Generell gilt: Je jünger der Patient, desto besser die Wirkung und desto seltener die Behandlung. Dies liegt daran, dass die Haut von Kleinkindern dünn ist, die Hautläsionen oberflächlich sind und ihr Stoffwechsel stärker ist. Kinder benötigen im Allgemeinen 2 bis 3 Behandlungen, Erwachsene im Allgemeinen 5 bis 6 Behandlungen.
Bei Hautläsionen ist die Behandlungswirkung im Allgemeinen bei Hautläsionen in auffälligen Bereichen wie der Stirn und dem Jochbeinbereich am besten, während die Behandlungswirkung bei Hautläsionen an den Augenlidern relativ gering ist, was auf das lockere Gewebe der Augenlider, verstreute Pigmentzellen und einen hohen Feuchtigkeitsgehalt des Gewebes zurückzuführen sein kann. Darüber hinaus erzielen Patienten mit hellerer Haut bessere Behandlungsergebnisse und benötigen weniger Behandlungen als Patienten mit dunklerer Haut. Da das Melanin in der Haut von Menschen mit dunklerer Haut mehr Laserenergie absorbiert, schwächt es die Laserintensität, die in das tiefe Gewebe der Haut eindringt, und schwächt dadurch die Wirksamkeit des Lasers.
2. Wiederauftreten: Wenn die Hautläsionen nicht vollständig verschwinden, besteht die Wahrscheinlichkeit eines Wiederauftretens oder einer erneuten Verschlimmerung der Pigmentierung nach Unterbrechung der Behandlung. Auslöser für das Wiederauftreten können Sonneneinstrahlung, Müdigkeit und Schwankungen des Östrogenspiegels während der Menstruation, Schwangerschaft und Pubertät sein. Wenn die Hautfarbe bei Betrachtung mit bloßem Auge nahezu normal ist oder sich normalisiert hat, treten später abnorme Pigmentzellen des Nävus Ota im Hautgewebe auf. Sonneneinstrahlung, Müdigkeit oder Stimulation durch Sexualhormone können Melanozyten in der Dermis aktivieren, was zum Wiederauftreten oder zur Verschlimmerung von Pigmentflecken führt. Daher wird eine frühzeitige Behandlung empfohlen. Patientinnen vor dem gebärfähigen Alter sollten versuchen, die Hautläsionen gründlich zu behandeln. Vermeiden Sie nach der Behandlung übermäßige Sonneneinstrahlung. Es sollten langfristige Nachuntersuchungen durchgeführt werden. Wenn ein Wiederauftreten auftritt, sollte eine rechtzeitige und aktive Behandlung durchgeführt werden.

 Ciellulu Laser - Lieferant von Gesichtsgeräten
Ciellulu Laser - Lieferant von Gesichtsgeräten